- Что такое резус-фактор?
- Чем опасна беременность при отрицательном резус-факторе?
- Каким образом происходит резус-изоиммунизация?
- Каковы риски при первой беременности?
- Какие диагностические процедуры нужны беременной с резус-отрицательной кровью?
- Зачем определять резус-фактор у мужчин?
- Когда необходимо введение иммуноглобулина?
- В каких ситуациях необходима дополнительная профилактика резус-сенсибилизации?
Содержание:
Отрицательный резус-фактор при беременности может приводить к серьезным осложнениям со стороны развития малыша. Тем не менее вопрос резус-конфликта хорошо изучен, что позволяет не только своевременно диагностировать, но и успешно профилактировать неблагоприятные последствия.

О том, какие действия необходимо предпринять во время беременности, должна быть предупреждена каждая мама с отрицательной кровью.
Кроме анализа на резус-фактор, при подготовке и в процессе беременности вам предстоит еще множество других обследований. Узнайте, как это будет, в материалах наших экспертов:
Что такое резус-фактор?
Резус-фактор — это белок, располагающийся на поверхности эритроцитов. Люди, у которых он есть, обладают резус-положительной кровью, а у которых отсутствует — резус-отрицательной. Наличие белка — индивидуальная особенность организма, которая может наследоваться будущим поколением.
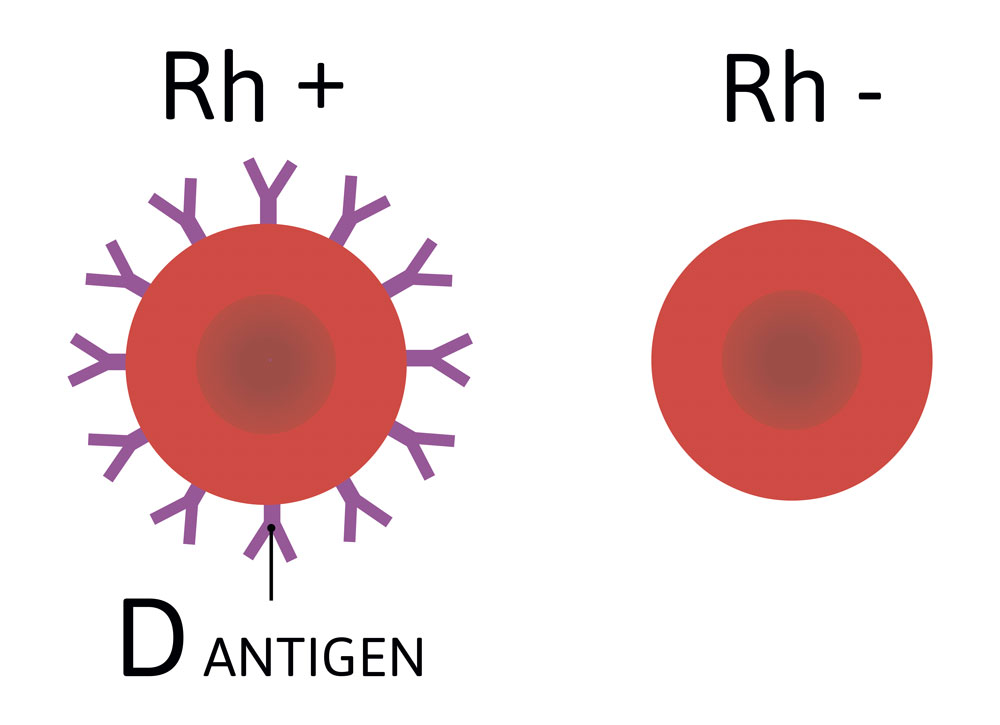
Данные о том, какой процент людей имеют резус-отрицательную кровь, противоречивы. Но нет сомнений в том, что он встречается гораздо реже положительной: от 8 до 25%, согласно различным статистическим анализам.
Особую роль резус-фактор играет во время беременности. Если у матери положительный резус, то ее кровь всегда будет совместима с кровью ребенка, если отрицательный — то шанс на успех лишь 50%.
Чем опасна беременность при отрицательном резус-факторе?
Если у мамы резус-отрицательная кровь, а будущему малышу передался положительный резус от отца, то может возникнуть несовместимость крови, которую называют резус-конфликт, или резус-сенсибилизация/изоиммунизация. Такое состояние закономерно приводит к развитию гемолитической болезни плода.
Многие женщины волнуются по поводу беременности и родов. Избавиться от стрессов и страхов поможет сезон Школы родителей Huggies «Как маме справиться со стрессом», где врач-педиатр обсуждает с психологами, как будущим мамам перестать тревожиться и начать наслаждаться беременностью.
Каким образом происходит резус-изоиммунизация?
Во время беременности эритроциты плода проникают через плацентарный барьер в кровоток матери. Это происходит не у каждой женщины и вероятность проникновения зависит от срока.
Важно!
В течение 1-го триместра попадание эритроцитов из крови малыша в кровь мамы отмечается в 5-7% случаев, во 2-м триместре — в 15-16% и в 3-м триместре — у 29- 30% женщин.
Иммунитет беременной при попадании чужеродного белка отвечает выработкой специфических иммуноглобулинов. Сначала активируются IgM антитела. Так как они обладают высокой молекулярной массой, им не удается преододлеть плацентарный барьер. Но следующим этапом изоиммунизации становится образование IgG антител, которые проникают в кровоток плода спокойно и беспрепятственно. Материнские иммуноглобулины взаимодействуют с рецепторами лимфоцитов и макрофагов, что приводит к гемолизу эритроцитов будущего малыша.
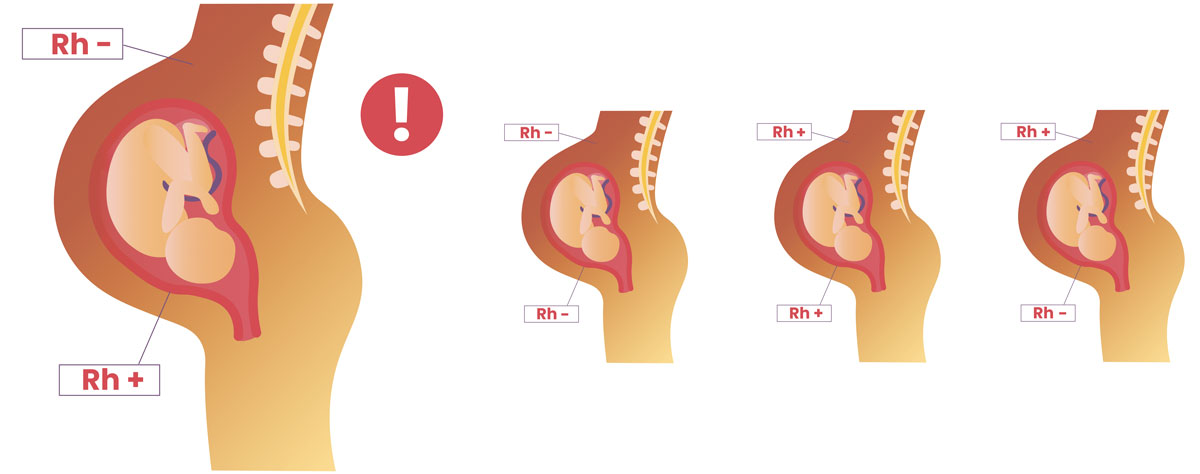
Распад эритроцитов приводит к анемии, и активизация очагов кроветворения вне костного мозга. Клетки печени перегружаются продуктами распада гемоглобина, нарушается ее способность синтезировать белок. Анемия прогрессирует, а значит, плод начинает страдать от недостатка кислорода в крови. У малыша развивается гипердинамический тип кровообращения с постепенным формированием сердечной недостаточности. Патологическая цепочка приводит к увеличению размеров печени, селезенки и формированию анасарки. При отсутствии проведения внутриутробного лечения малыш может погибнуть.
Важно!
Опасность резус-сенсибилизации в том, что у беременной отсутствуют специфические жалобы. Только при развитии тяжелой анемии и водянки плода мама отмечает снижение интенсивности шевелений. В этом случае слабая двигательная активность плода свидетельствует о развитии у него сердечной недостаточности.
Иногда резус-конфликт приводит к выкидышу, а после родов становится причиной гемолитической желтухи новорождённых. При этом в крови младенца разрушается значительное количество эритроцитов, кожа новорождённого желтеет, страдает головной мозг и может развиться водянка.
Важно!
Гемолитическая болезнь новорожденного в Российской Федерации диагностируется приблизительно у 0,6%-1% малышей.

Чем опасна беременность при отрицательном резус-факторе?
Во время первой беременности, как правило, резус-конфликт не дает выраженных клинических проявлений. Гемолитическая болезни плода (ГБП) встречается редко, так как попадание эритроцитов в кровоток матери происходит в основном на поздних сроках беременности или во время родов. Первичный иммунный ответ не успевает сформироваться и оказать негативное влияние на развитие малыша. Таким образом, резус-сенсибилизация чаще всего проявляется легкой анемией по причине позднего начала распада эритроцитов ребенка незадолго до родов или сразу после рождения.
Подготовьтесь к рождению малыша — в этом вам помогут умные подгузники Huggies Elite Soft, которые надежно защитят нежную кожу новорожденного. 4 в 1: мягкие, впитывающие, дышащие, гипоаллергенные!
Но вероятность ГБП при первой беременности повышается, если изоиммунизация женщина произошла ранее вследствие других причин. Например, при переливании компонентов резус-положительной крови в анамнезе.
Какие диагностические процедуры нужны беременной с резус-отрицательной кровью?
Если пара планирует беременность, то, как правило, во время прегравидарной подготовки женщина сдает анализ для уточнения группы крови и резус-фактора. Это позволяет заблаговременно информировать будущую маму о перечне необходимых мероприятий, которые ей предстоят во время вынашивания малыша.
Вне зависимости от того, какие обследования проходила женщина ранее, на первом визите в женскую консультацию ей определяют группу и резус-принадлежность крови.
Резус-отрицательная беременная получает направление на исследование антирезусных антител.
Если антитела отсутствуют, то для контроля данный анализ выполняется трехкратно за весь период вынашивания:
-
при постановке на учет;
-
в 18-20 недель беременности;
-
в 28 недель беременности.
Если у будущей мамы выявлены антирезусные антитела, её направляют на консультацию в перинатальный центр для составления индивидуального диагностического плана и дальнейшего наблюдения.
Какие изменения происходят в организме женщины во время вынашивания малыша? Смотрите наш подробный гайд по каждой неделе беременности.
Зачем определять резус-фактор у мужчин?
Чтобы предусмотреть развитие иммунологического конфликта между мамой и малышом, уточняют принадлежность крови у папы.
Поэтому определять резус-фактор следует партнерам всех резус-отрицательных беременных.
Если у мужчины, как и у женщины, отрицательная кровь, то малыш с точностью унаследует резус от родителей. Так как в данном случае риск изоиммунизации сведен к нулю, определение антирезусных антител не проводится.
При резус-положительной принадлежности мужа спрогнозировать то, какая кровь будет у малыша невозможно без дополнительного анализа — вероятность 50/50. В этом случае обследование беременной проводится согласно плану, описанному выше.
Современная медицина сделала большой шаг вперед. Теперь в случае несовпадения резус-отрицательной крови у партнеров женщине предлагают определить резус-фактор малыша по циркулирующим в крови матери внеклеточным фрагментам плодовой ДНК. Целесообразно рекомендовать данный анализ совместно с первым пренатальным скринингом на сроке 12 недель беременности. Это неинвазивное безопасное дорогостоящее исследование, которое пока что не входит в систему обязательного медицинского страхования.
Обратите внимание!
Вышеуказанный метод диагностики имеет чувствительность и специфичность 98-100%.
Если у плода подтверждается отрицательный резус-фактор, то определение антирезусных антител в крови матери не проводится.
Таким образом, определение резус-принадлежности мужчины и будущего малыша позволяет избежать женщине лишних анализов и волнений относительно возможного конфликта.
Когда необходимо введение иммуноглобулина?
Введение антирезусного иммуноглобулина во время беременности и в послеродовом периоде — метод специфической профилактики, позволяющий предотвратить резус-конфликт.
Согласно клиническим рекомендациям МЗ РФ, если у беременной резус-отрицательной пациентки отсутствуют антирезусные антитела в 28 недель, ей рекомендовано ввести дозу иммуноглобулина человека антирезус Rho[D] в сроки не позднее 30 недель.
При резус-отрицательной принадлежности крови мужа или плода введение иммуноглобулина не требуется.
Если в результате диагностики у женщины до 28 недель беременности выявлены антирезусные антитела, ей необходимо:
-
расширенное обследование для определения степени тяжести резус-изоиммунизации;
-
назначение терапии;
-
динамическое наблюдение и контроль уровня антител;
-
экстренное родоразрешение при необходимости.

Обратите внимание!
Риск развития резус-сенсибилизации у отрицательной мамы, беременной положительным плодом, при отсутствии профилактики составляет около 16%. Своевременное введение иммуноглобулина снижает риск до 0,2%.
После родов у ребенка определяют группу крови и резус-фактор, на основании чего принимают решение о необходимости повторного введения иммуноглобулина. В случае резус-отрицательной принадлежности крови новорожденного проведение специфической профилактики не показано, так как потенциальный конфликт исключен.
При положительном резусе малыша рекомендовано внутримышечное введение иммуноглобулина в дозе 1500 ME (300 мкг). Профилактику проводят сразу после получения результатов исследования крови ребенка, предпочтительно в течение первых двух часов. В связи с отягчающими обстоятельствами можно иммунизировать маму позже, но для достижения желаемого эффекта не желательно превышать перерыв в 72 часа после родов.
Полезные сервисы для будущих мам:
Своевременная профилактика сохраняет отрицательный иммунный статус в отношении антирезусных антител, что позволяет женщине без опасений рожать в будущем. Отказ от введения иммуноглобулина повышает вероятность конфликта и ГБН с каждой последующей беременностью.

В каких ситуациях необходима дополнительная профилактика резус-сенсибилизации?
Заброс эритроцитов плода в кровоток матери происходит не только во время родов. Проведение инвазивных диагностических и лечебных вмешательств во время беременности повышают риск резус-иммунизации и требуют дополнительного введения иммуноглобулина.
К таким процедурам относятся:
-
биопсия ворсин хориона;
-
амниоцентез — пункция плодного пузыря;
-
кордоцентез — анализ пуповинной крови;
-
серкляж — наложение швов на шейку матки при истмико-цервикальной недостаточности;
-
редукция эмбриона(ов) при многоплодии;
-
повороты плода на головку при тазовом предлежании;
-
абдоминальная травма во время беременности;
-
дородовые кровотечения при угрозе прерывания беременности.
Помимо этого, профилактическое введение иммуноглобулина требуется при:
-
аборте;
-
самопроизвольном выкидыше;
-
неразвивающейся беременности;
-
антенатальной гибели плода;
-
внематочной беременности;
-
пузырном заносе.
На сегодняшний день выработан последовательный алгоритм ведения беременных с резус-отрицательной кровью. Своевременная диагностика, лечение и профилактика резус-конфликта позволяют женщине без осложнений выносить и родить здорового малыша не только в первую, но и в последующие беременности.
Тактика ведения резус-отрицательных беременных
Итак, у женщины выявлен отрицательный резус-фактор при беременности на анализах при первом визите в женскую консультацию.
После этого установлено, что у партнера кровь резус-положительная. Из этого следует, что будущая мама попадает в группу риска. Но дальнейшая врачебная тактика поможет свести к минимуму возможные последствия.
Если у супруга кровь резус-отрицательная, то женщина может выдыхать. Все дальнейшие мероприятия ей не нужны, так как в ее случае риски беременности при отрицательном резус-факторе отсутствуют.
При неизвестной или резус-положительной принадлежности крови партнера в современных реалиях у беременной есть возможность определить резус-фактор растущего малыша по циркулирующим в крови матери внеклеточным фрагментам плодовой ДНК. Это очень точный лабораторный анализ, который рекомендуют провести на сроке 12 недель во время проведения первого скрининга.
Если выясняется, что у малыша такая же резус-отрицательная кровь, как у мамы, женщина опять-таки освобождается от всех дальнейших мероприятий по контролю антител. Она вне зоны риска.
Какой будет ваша беременность? Пройдите наш тест, чтобы узнать.
Минус этого исследования один: анализ недешевый и не входит в программу ОМС. Поэтому, если у мамы нет возможности определить внутриутробно резус-генотип малыша, тактика ведения будет такой же, как у женщины с резус-положительным плодом. То есть врачи будут отталкиваться от возможного худшего сценария.
Мы рассмотрим два варианта событий в ведении беременности резус-отрицательной мамы и резус-положительного папы.
Первый вариант
Женщина с отрицательным резус-фактором крови при беременности сдает анализ на определение антител при первом визите в консультацию. Если антител нет, значит, повторное направление на анализ она получит в 18–20 недель. При повторном отсутствии иммуноглобулинов в третий раз будущая мама сдает кровь в 28 недель.
Если в 28 недель антирезусных антител нет, то будущей маме внутримышечно вводят иммуноглобулин человека антирезус Rho[D] в дозе согласно инструкции к препарату. В случае, когда женщина по какой-то причине упустила срок введения иммуноглобулина, его вводят после 28-й недели, но предварительно нужно снова сдать анализ на антитела и убедиться в их отсутствии.
Такой вариант развития событий чаще всего встречается у женщин, которые беременны в первый раз. Резус-изоиммунизации не происходит, поэтому врач тщательно наблюдает за состоянием мамы и малыша и назначает профилактическую дозу иммуноглобулина в нужный срок.
Второй вариант
Женщина с отрицательным резус-фактором крови при беременности сдает анализ на определение антител в указанные ранее сроки: сначала на первом визите, потом в 18–20 недель и, наконец, в 28 недель. Рано или поздно на одном из анализов у нее обнаруживаются злосчастные иммуноглобулины. Такая мама находится в зоне риска и подпадает под тщательное наблюдение врачей.
Для диагностики анемии у плода беременной с антителами выполняют ультразвуковую допплерографию с определением максимальной систолической скорости кровотока в средней мозговой артерии (МССК СМА) плода на сроке 18–19 недель.
Повторно данное исследование выполняют в зависимости от тяжести состояния через 2 недели, через 7 дней или через 2–3 дня.
При высокой вероятности развития тяжелой анемии у плода проводят кордоцентез. И в дальнейшем выполняют внутриутробное переливание плоду ЭМОЛТ (эритроцитарной массы, отмытой от лейкоцитов и тромбоцитов).
Показание для переливания ЭМОЛТ — это снижение гемоглобина на ≥15% от нормы для данного срока беременности. Это признак развития тяжелой анемии.
Данная процедура может проводиться многократно, но последнее переливание обычно проводится на сроке 32 недель при массе плода 2000 г. После этого планируется родоразрешение для снижения последствий для малыша.
Важно!
В последние годы имеется тенденция в проведении переливаний в 35–36 недель беременности, что снижает количество осложнений, так как у мамы появляется возможность родить в 37 недель.
При ухудшении состояния плода всегда существует вероятность досрочного экстренного родоразрешения. Оно должно проводиться в стационаре третьего уровня, так как малышу может потребоваться специализированная и высокотехнологичная неонатальная помощь.
К сожалению, на сегодняшний день нет эффективных медикаментов, которые помогли бы избежать или вылечить гемолитическую болезнь плода. Используемые ранее методы — десенсибилизирующая терапия, иммуноцитотерапия, пересадка кожного лоскута от мужа, гемосорбция и плазмаферез — не оправдали себя и считаются лишь потерей времени.
Только внимательное отношение врачей и тщательное наблюдение за течением резус-отрицательной беременности позволяют свести риски и последствия к минимуму.